Воспользуйтесь поиском по сайту:
Инфаркт легкого: симптомы, причины, осложнения
Содержание статьи:
Инфаркт легкого – одна из наиболее опасных форм заболевания. Оно характеризуется быстрой гибелью клеток органа из-за внезапно прекратившегося кровообращения. Болезнь начинается внезапно, стремительно прогрессирует и чревата серьезными осложнениями.
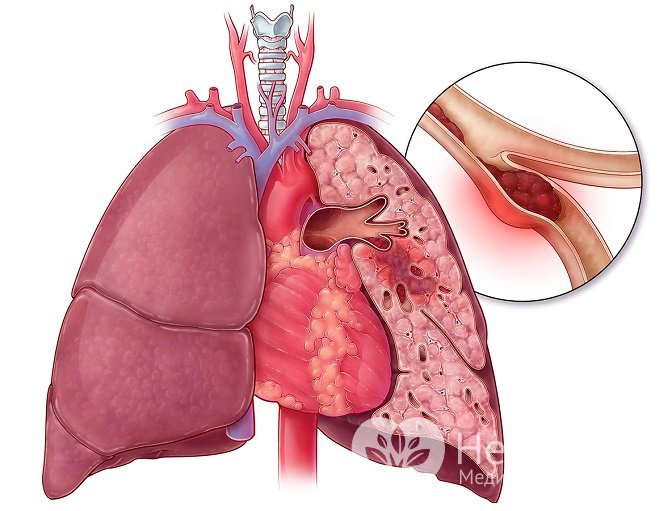 Прекращение кровотока по ветви легочной артерии приводит к развитию легочного инфаркта
Прекращение кровотока по ветви легочной артерии приводит к развитию легочного инфарктаЧто это такое – инфаркт легкого?
Нарушение кровотока по легочной артерии вследствие ее сдавливания или закупорки приводит к кислородному голоданию клеток участка легкого, а впоследствии их гибели. Легкие обладают одной из наиболее развитых сосудистых сетей в организме и нуждаются в большом притоке крови. Блокирование притока в одном из сосудов приводит к системным нарушениям сердечно-сосудистой системы, вызывает повышение давления в малом круге кровообращения, может осложняться легочными кровотечениями и пневмонией. Легкое является одним из шоковых органов, то есть наиболее подверженных повреждению во время шоковых, терминальных состояний.
Легкое является одним из шоковых органов, то есть наиболее подверженных повреждению во время шоковых, терминальных состояний.
Что же происходит с тканью легкого, когда она недополучает кислород и питательные вещества? Альвеолоциты, клетки легкого, начинают отмирать, и образуется очаг некроза. На него реагирует иммунная система, стимулирующая выработку антител. В результате некроз осложняется аутоиммунным воспалением, в который вовлекается участок легочной ткани, с чем связаны осложнения и без того тяжелого заболевания.
Инфаркт бывает ишемическим, то есть вызванным ишемией – недостаточным поступлением крови в ткани, и геморрагическим, связанным с кровоизлиянием в паренхиму легкого, как следствие, сдавливания легочной ткани.
Выделяют следующие причины инфаркта легкого:
- сердечная недостаточность – если сердце не успевает прокачивать необходимое количество крови за единицу времени, остаточный объем остается в сосудах, в том числе и легочных. Результатом этого является отек легкого, сужение сосудов, инфаркт;
- тромбы – просвет сосуда может перекрываться тромбом, плотным сгустком крови. Это часто случается из-за хирургических вмешательств на полостных сосудах, например венах нижних конечностей и таза, поскольку в них низкая скорость кровотока и большие объемы крови. Острым вариантом развития болезни является ТЕЛА – тромбоэмболия легочной артерии;
- длительное лежачее положение – в этом случае отек легкого, который ведет к сдавливанию окружающих сосудов, развивается по причине застоя крови. Такая патология встречается у больных, парализованных после инсульта;
- эмболия – вызывается циркулирующими в крови пузырьками газа, каплями жира, инородными телами. Они попадают в системный кровоток во время оперативных вмешательств, после переломов крупных трубчатых костей, например бедренной кости;
- родовая деятельность и послеродовой период – опасны как тромбоэмболическими осложнениями, так и риском массивного кровоизлияния, развития шоковых состояний;
- прием комбинированных оральных контрацептивов и препаратов, повышающих свертываемость крови.
Даже в случае отсутствия боли можно наблюдать первые признаки заболевания, которые подскажут о необходимости экстренной госпитализации: развивается острая дыхательная недостаточность.
Симптомы инфаркта легкого
Клинически инфаркт легкого может проявляться в широком спектре – от интенсивной боли в грудной клетке до скрытого протекания. Выраженность симптомов зависит от глубины поражения, локализации пораженного участка, вида инфаркта.
Даже в случае отсутствия боли можно наблюдать первые признаки заболевания, которые подскажут о необходимости экстренной госпитализации: развивается острая дыхательная недостаточность. У больного внезапно ухудшается самочувствие, появляется удушье – он жалуется на нехватку воздуха, может попросить открыть окна в помещении или выйти наружу. Эти меры мало помогают в данном случае, поскольку патогенез одышки связан с легочной недостаточностью вследствие инфаркта.
Через некоторое время появляется выраженная синюшность губ, кончика носа, пальцев – это связано с увеличением в кровотоке количества венозной крови. Еще один характерный признак – падение артериального давления, ухудшение характеристик пульсовой волны. Проверяя пульс у такого человека, следует обращать внимание на его невысокую амплитуду и малую силу.
К более поздним симптомам относятся:
- болевые ощущения – резкая боль в груди и/или разлитая боль в спине, в подмышечной впадине, которая усиливается во время вдоха или выдоха. В зависимости от того, поражено правое легкое или же левое легкое, меняется локализация и интенсивность боли;
- влажный, продуктивный кашель. Сердечная недостаточность ведет к застою крови в легких, ее просачиванию в легочные пузырьки (альвеолы), что вызывает кашель. Мокрота при этом может содержать прожилки алой крови;
- портальная гипертензия – развивается повышение давления в полой вене. Печень при этом увеличивается, становится твердой и болезненной при пальпации, а в полости живота возможно появление свободной жидкости (асцит).
Другими признаками являются липкий холодный пот, озноб, напряжение и полнокровие поверхностных вен шеи, потеря сознания.
Если сердце не успевает прокачивать необходимое количество крови за единицу времени, остаточный объем остается в сосудах, в том числе и легочных. Результатом этого является отек легкого, сужение сосудов, инфаркт.
Читайте также:8 факторов, вредящих здоровью легких
Диагностика
Постановкой диагноза в клинике занимаются кардиолог и пульмонолог. Во время общего осмотра они отмечают степень цианоза, одышки, включения в акт дыхания дополнительных мышц. В ходе аускультации обращают внимания на хрипы в легких, ослабленное везикулярное дыхание, изменения со стороны сердца – характерные для сердечной недостаточности шумы. На основе данных физического обследования устанавливается предварительный диагноз.
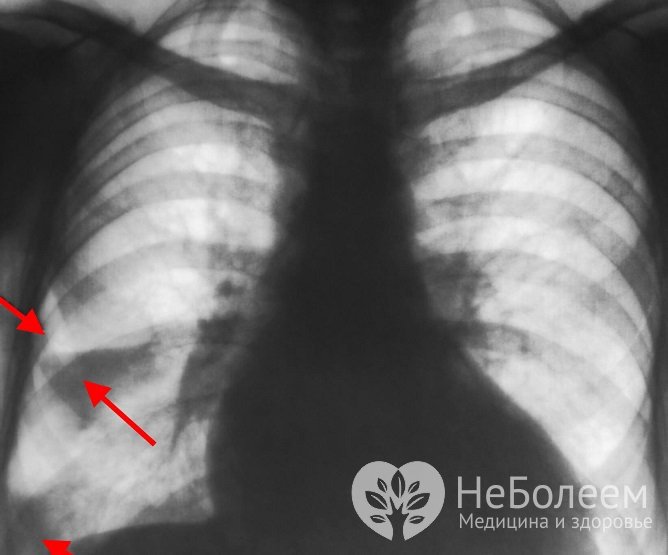 Диагноз устанавливается на основании инструментального обследования
Диагноз устанавливается на основании инструментального обследованияНаиболее информативными методами диагностики являются лабораторные и инструментальные исследования. Первая группа включает общий и биохимический анализ крови, измерение ее газового состава. Инструментальное обследование включают электрокардиограмму, УЗИ или реовазографию вен нижней конечности для нахождения возможных тромбов, рентгенографию, компьютерную томографию.
Основными рентген-признаками заболевания является расширение, деформация и усиленная васкуляризация корня легкого, участок повышенной плотности в форме клина, который вершиной направлен к корню легкого, а основой к периферии. Возможно наличие выпота в плевральной полости при длительном течении заболевания.
Макропрепарат пораженного легкого, то есть его внешний вид, характеризируется полнокровием, наличием клинообразной зоны некроза, точечными кровоизлияниями ближе к поверхности легкого, гемодинамическими нарушениями в закупоренных сосудах – стазом, дилатацией. Микропрепарат – образец легкого под микроскопом – обладает характерным для инфаркта описанием: в центре некротические массы, вокруг них воспалительный лейкоцитарный вал, эритроцитарная инфильтрация.
Тактика лечения
Лечение проводится в несколько этапов, усилия направлены на устранение причины заболевания и на облегчение его симптомов.
Легкие обладают одной из наиболее развитых сосудистых сетей в организме и нуждаются в большом притоке крови.
Назначаются фибринолитики и вазодилятаторы для растворения тромбов в сосудах и увеличения просвета сосудов. Для этого применяется гепарин или его аналоги.
Для ослабления болевых ощущений применяются наркотические анальгетики, поскольку обычные обезболивающие средства в таком случае недостаточно эффективны.
Производится массивная инфузионная терапия для поддержания состава крови, нормализации внутренней среды, а также контроля давления – для этого применяют солевые растворы, прессорные препараты.
Иногда возникает необходимость в хирургическом лечении, которое заключается в удалении тромба или иной причины отека легкого, установке кава-фильтров в области почечных вен.
Последствия инфаркта легкого и прогноз
Что будет после инфаркта с пациентом? Заболевание приводит к летальному исходу редко, но большую роль в прогнозе играет своевременность оказанной медицинской помощи и вторичные патологии, т. е. осложнения.
Типичным последствием инфаркта при наличии адекватного лечения является замещение некротизированной области легкого соединительной тканью. Из-за этого площадь перфузии газов уменьшается, функциональность легкого снижается.
 Своевременное обращение к врачу повышает шансы пациента на выздоровление
Своевременное обращение к врачу повышает шансы пациента на выздоровлениеСоединительнотканный рубец может малигнизироваться, превратившись со временем в рак.
Другими опасными осложнениями являются:
- пневмония, вызванная воспалением легочной ткани вокруг очага некроза и застоем крови в легких. Она чревата присоединением бактериального возбудителя, развитием спаечного процесса и дыхательной недостаточности;
- абсцесс легкого – может осложнить пневмонию или возникать в очаге некроза;
- коллапс – возникает при резком падении артериального давления, которое часто сопутствует данной патологии;
- хроническая легочная недостаточность.
Прогноз зависит от времени, которое прошло до устранения ишемии антикоагулянтами. В большинстве случаев больные возвращаются к нормальной жизни. Развитие осложнений ухудшает прогноз.
Видео
Предлагаем к просмотру видеоролик по теме статьи.
Об авторе

Опыт работы: Медицинская сестра кардиологического отделения Тячевской районной больницы №1, генетик/молекулярный биолог в лаборатории Полимеразно-цепной реакции при ВНМУ им. Н.И. Пирогова.
Нашли ошибку в тексте? Выделите ее и нажмите Ctrl + Enter.
Кровь человека «бегает» по сосудам под огромным давлением и при нарушении их целостности способна выстрелить на расстояние до 10 метров.