Воспользуйтесь поиском по сайту:
Антифосфолипидный синдром
Содержание статьи:
Антифосфолипидный синдром (АФС) – приобретенное аутоиммунное заболевание, при котором иммунной системой вырабатываются антитела (антифосфолипидные антитела, аФЛ) к фосфолипидам мембран собственных клеток или определенным белкам крови. В данном случае наблюдаются повреждение свертывающей системы крови, патология при беременности и в родах, снижение числа тромбоцитов, а также целый ряд неврологических, кожных и сердечно-сосудистых нарушений.
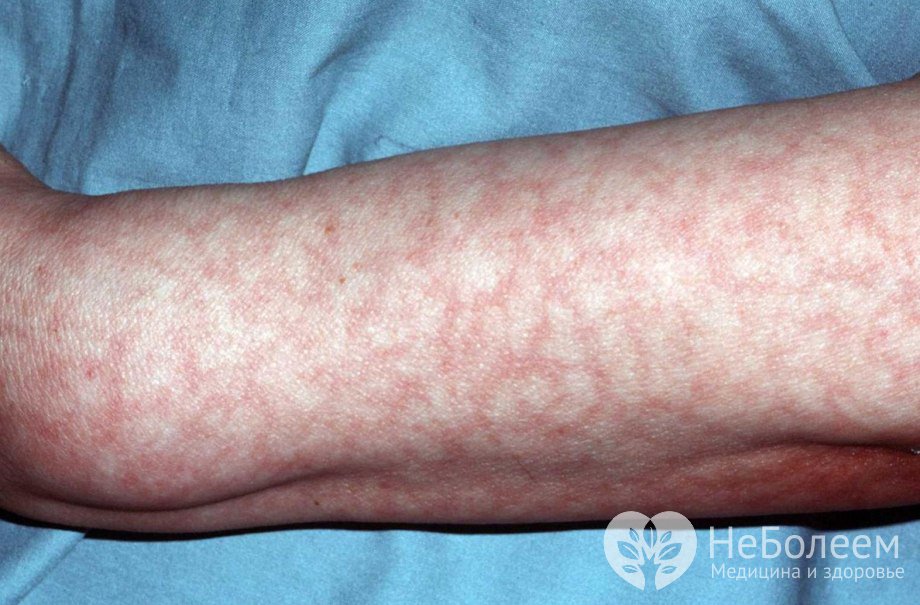 Кожные проявления антифосфолипидного синдрома
Кожные проявления антифосфолипидного синдромаЗаболевание относится к группе тромбофилических. Это значит, что основным его проявлением являются рецидивирующие тромбозы различных сосудов.
Впервые информация о роли специфических аутоантител в развитии нарушений свертывающей системы, а также характерной симптоматики заболевания была представлена в 1986 году английским ревматологом Г. Р. В. Хьюзом, а в 1994 году на международном симпозиуме в Лондоне для обозначения заболевания было предложено использовать термин «синдром Хьюза».
Распространенность антифосфолипидного синдрома в популяции до конца не изучена: специфические антитела в крови здоровых людей встречаются по различным данным в 1–14% случаев (в среднем – в 2–4%), их количество увеличивается с возрастом, особенно при наличии хронических заболеваний. Тем не менее частота встречаемости заболевания у молодых лиц (даже, скорее, у детей и подростков) значительно выше, чем у пожилых.
По современным представлениям, антифосфолипидные антитела – это неоднородная группа иммуноглобулинов, вступающих в реакцию с отрицательно или нейтрально заряженными фосфолипидами различных структур (например, антитела к кардиолипину, антитела к бета-2-гликопротеину, волчаночный антикоагулянт).
Отмечено, что женщины болеют в 5 раз чаще мужчин, пик приходится на средний возраст (около 35 лет).
Синонимы: синдром Хьюза, фосфолипидный синдром, синдром антифосфолипидных антител.
Причины и факторы риска
Причины заболевания до настоящего времени не установлены.
Отмечается, что преходящее повышение уровня антифосфолипидных антител происходит на фоне некоторых вирусных и бактериальных инфекций:
- гепатита С;
- инфекций, вызванных вирусом Эпштейна – Барр, вирусом иммунодефицита человека, цитомегаловирусом, парвовирусом В19, аденовирусом, вирусами Herpes zoster, кори, краснухи, гриппа;
- лепры;
- туберкулеза и заболеваний, вызванных другими микобактериями;
- сальмонеллезов;
- стафилококковых и стрептококковых инфекций;
- ку-лихорадки; и др.
Предотвратить развитие заболевания на современном уровне развития медицины не представляется возможным.
Известно, что у пациентов с антифосфолипидным синдромом частота развития различных аутоиммунных заболеваний выше, чем в среднем в популяции. На основании указанного факта некоторые исследователи предполагают генетическую предрасположенность к заболеванию. В качестве доказательства в этом случае приводятся статистические данные, согласно которым 33% родственников пациентов с АФС были носителями антифосфолипидных антител.
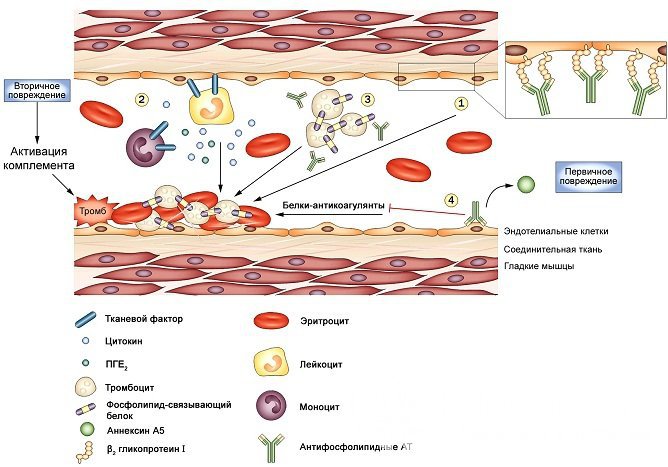 Патогенез антифосфолипидного синдрома
Патогенез антифосфолипидного синдромаНаиболее часто в европейской и американской популяциях упоминаются три точечные генетические мутации, которые могут иметь отношение к формированию заболевания: лейденовская мутация (мутация фактора V свертывания крови), мутация гена протромбина G20210A и дефект гена 5,10-метилентетрагидрофолатредуктазы С677Т.
Формы заболевания
Различают следующие подтипы антифосфолипидного синдрома:
- антифосфолипидный синдром (развивается на фоне любого заболевания, чаще – аутоиммунных, выявлен в 1985 году);
- первичный антифосфолипидный синдром (описан в 1988 году);
- катастрофический (КАФС, описан в 1992 году);
- серонегативный (СНАФС, выделен в отдельную группу в 2000 году);
- вероятный АФС, или преантифосфолипидный синдром (описан в 2005 году).
В 2007 году выделены новые разновидности синдрома:
- микроангиопатический;
- рецидивирующий катастрофический;
- перекрестный.
По связи с иными патологическими состояниями антифосфолипидный синдром классифицируется следующим образом:
- первичный (является самостоятельным заболеванием, не ассоциирован с другими патологиями);
- вторичный (развивается на фоне сопутствующей системной красной волчанки или других аутоиммунных заболеваний, волчаночноподобного синдрома, инфекций, злокачественных новообразований, васкулитов, фармакотерапии некоторыми препаратами).
Симптомы
Клиническая картина, связанная с циркуляцией антифосфолипидных антител в системном кровотоке, варьируется от бессимптомного носительства антител до жизнеугрожающих проявлений. Фактически в клиническую картину антифосфолипидного синдрома может вовлекаться любой орган.
Основными проявлениями антифосфолипидного синдрома являются рецидивирующие тромбозы различных сосудов.
Антитела способны неблагоприятным образом воздействовать на регуляторные процессы системы свертывания, вызывая их патологическое изменение. Также установлено влияние аФЛ на основные этапы развития плода: затруднение имплантации (закрепления) оплодотворенной яйцеклетки в полости матки, нарушения в системе плацентарного кровотока, развитие плацентарной недостаточности.
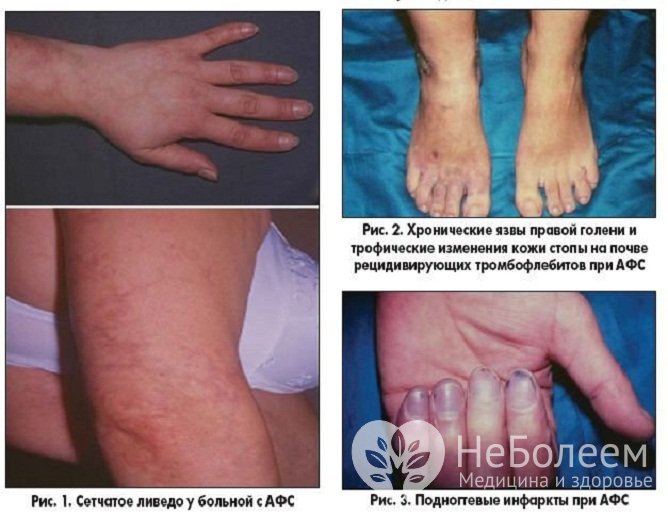 Клинические проявления антифосфолипидного синдрома
Клинические проявления антифосфолипидного синдромаОсновные состояния, появление которых может свидетельствовать о наличии антифосфолипидного синдрома:
- рецидивирующие тромбозы (особенно глубоких вен нижних конечностей и артерий головного мозга, сердца);
- повторные эмболии легочных артерий;
- преходящие ишемические нарушения мозгового кровообращения;
- инсульт;
- эписиндром;
- хореиформные гиперкинезы;
- множественные невриты;
- мигрень;
- поперечный миелит;
- нейросенсорная тугоухость;
- преходящие потери зрения;
- парестезии (чувство онемения, ползанья мурашек);
- мышечная слабость;
- головокружения, головные боли (вплоть до невыносимых);
- нарушения интеллектуальной сферы;
- инфаркт миокарда;
- поражение клапанного аппарата сердца;
- хроническая ишемическая кардиомиопатия;
- внутрисердечный тромбоз;
- артериальная и легочная гипертензия;
- инфаркты печени, селезенки, кишечника или желчного пузыря;
- панкреатит;
- асцит;
- инфаркт почек;
- острая почечная недостаточность;
- протеинурия, гематурия;
- нефротический синдром;
- поражение кожных покровов (сетчатое ливедо – встречается более чем у 20% больных, посттромбофлебитические язвы, гангрена пальцев рук и ног, множественные кровоизлияния различной интенсивности, синдром фиолетового пальца стопы);
- акушерская патология, частота встречаемости – 80% (потеря плода, чаще во II и III триместрах, поздний гестоз, преэклампсия и эклампсия, задержка внутриутробного развития плода, преждевременные роды);
- тромбоцитопения от 50 до 100 х 109/л.
Читайте также:7 положительных привычек, которые могут нанести вред здоровью
Диагностика
В связи с широким спектром разнообразных симптомов, которыми может проявляться заболевание, постановка диагноза зачастую затруднена.
С целью повышения точности диагностики антифосфолипидного синдрома в 1999 году были сформулированы классификационные критерии, в соответствии с которыми диагноз считается подтвержденным при сочетании (как минимум) одного клинического и одного лабораторного признака.
Отмечено, что женщины болеют антифосфолипидным синдромом в 5 раз чаще мужчин, пик приходится на средний возраст (около 35 лет).
Клиническими критериями (на основании данных анамнеза) являются сосудистый тромбоз (один или более эпизодов тромбозов сосудов любого калибра в любых тканях либо органах, причем тромбоз должен быть подтвержден инструментально или морфологически) и патология беременности (один из перечисленных вариантов либо их сочетание):
- один или более случаев внутриутробной гибели нормального плода после 10-й недели беременности;
- один или более случаев преждевременных родов нормального плода до 34 недель беременности вследствие выраженной преэклампсии, либо эклампсии, либо выраженной плацентарной недостаточности;
- три или более последовательных случаев самопроизвольного прерывания нормально протекающей беременности (в отсутствие анатомических дефектов, гормональных нарушений и хромосомной патологии со стороны любого родителя) до 10-й недели гестации.
Лабораторные критерии:
- антитела к кардиолипину IgG- или IgM-изотипа, выявляемые в сыворотке в средних или высоких концентрациях по крайней мере 2 раза не менее чем через 12 недель стандартизованным методом иммуноферментного анализа (ИФА);
- антитела к бета-2-гликопротеину-1 IgG- и (или) IgM-изотипа, выявляемые в сыворотке в средних или высоких концентрациях по крайней мере 2 раза не менее чем через 12 недель стандартизованным методом (ИФА);
- волчаночный антикоагулянт в плазме в двух или более случаях исследования с промежутком не менее 12 недель, определяемый согласно международным рекомендациям.
 Диагностика антифосфолипидного синдрома включает ряд лбораторных исследований крови
Диагностика антифосфолипидного синдрома включает ряд лбораторных исследований кровиАнтифосфолипидный синдром считается подтвержденным при наличии одного клинического и одного лабораторного критерия. Заболевание исключается, если менее 12 недель или более 5 лет выявляются антифосфолипидные антитела без клинических проявлений или клинические проявления без аФЛ.
Лечение
Общепринятых международных стандартов лечения заболевания не существует; препараты, обладающие иммуноподавляющим действием, не показали достаточной эффективности.
Фармакотерапия антифосфолипидного синдрома направлена в основном на профилактику тромбозов, применяются:
- антикоагулянты непрямого действия;
- антиагреганты;
- гиполипидемические средства;
- аминохинолиновые препараты;
- гипотензивные средства (в случае необходимости).
Возможные осложнения и последствия
Основную опасность для пациентов с антифосфолипидным синдромом представляют тромботические осложнения, непредсказуемо поражающие любые органы, в результате чего появляются острые нарушения органного кровотока.
 Антифосфолипидный синдром ведет к невынашиванию беременности
Антифосфолипидный синдром ведет к невынашиванию беременностиДля женщин детородного возраста, помимо этого, значимыми осложнениями являются:
- невынашивание беременности;
- задержка внутриутробного развития плода как следствие нарушения плацентарного кровотока и хронической гипоксии;
- отслойка плаценты;
- гестоз, преэклампсия, эклампсия.
Антифосфолипидные антитела в крови здоровых людей встречаются по различным данным в 1–14% случаев (в среднем – в 2–4%), их количество увеличивается с возрастом, особенно при наличии хронических заболеваний.
Прогноз
Прогностически неблагоприятными факторами в отношении летальности при АФС считаются тромбозы артериальных сосудов, высокая частота тромботических осложнений и тромбоцитопения, а из лабораторных маркеров – наличие волчаночного антикоагулянта. Течение заболевания, тяжесть и распространенность тромботических осложнений непредсказуемы.
Профилактика
Предотвратить развитие заболевания на современном уровне развития медицины не представляется возможным. Тем не менее постоянное диспансерное наблюдение позволяет оценить риск развития тромботических осложнений, зачастую предотвратить их и своевременно обнаружить сопутствующую патологию.
Видео с YouTube по теме статьи:
Об авторе

Информация является обобщенной и предоставляется в ознакомительных целях. При первых признаках болезни обратитесь к врачу. Самолечение опасно для здоровья!
Желудок человека неплохо справляется с посторонними предметами и без врачебного вмешательства. Известно, что желудочный сок способен растворять даже монеты.