Воспользуйтесь поиском по сайту:
Лимфобластный лейкоз
Содержание статьи:
Лимфобластный лейкоз – злокачественное заболевание кроветворной системы, характеризующееся быстрым и неконтролируемым увеличением количества лимфобластов (незрелых лимфоидных клеток).
В педиатрической практике это наиболее часто встречающееся онкологическое заболевание. В общей структуре заболеваемости системы кроветворения у детей на долю острого лимфобластного лейкоза приходится 75-80%. Девочки болеют несколько реже мальчиков. Пик заболеваемости приходится на возраст от года до шести лет.
Взрослые люди заболевают лимфобластным лейкозом в 10 раз реже, чем дети. Показатель заболеваемости возрастает среди пациентов старше 60 лет.
У детей лимфобластный лейкоз обычно развивается как первичное заболевание, в то время как у взрослых пациентов он чаще возникает как осложнение хронического лимфоцитарного лейкоза.
При остром лимфобластном лейкозе у детей прогноз хороший. Современная полихимиотерапия позволяет добиться стойкой ремиссии у 95% пациентов этой возрастной группы.
Причины и факторы риска
К развитию острого лимфобластного лейкоза приводит образование в красном костном мозге злокачественных клонов, которые представляют собой группу кроветворных клеток, утративших способность контролировать размножение. К образованию клона приводят хромосомные аберрации:
- амплификация – образуются дополнительные копии определенного участка хромосомы;
- инверсия – поворот участка хромосомы;
- делеция – утрата участка хромосомы;
- транслокация – две хромосомы обмениваются между собой определенными участками.
Генетические аномалии, способствующие развитию лимфобластного лейкоза, возникают на этапе внутриутробного формирования плода. Однако для того чтобы запустился патологический процесс образования клеток-клонов необходимо воздействие провоцирующих внешних факторов. К таким факторам относятся:
- Воздействие ионизирующего излучения – неоднократные рентгенологические исследования, лучевая терапия, проводимая по поводу других онкологических заболеваний, проживание в регионе с естественным высоким радиационным фоном. Доказанным фактом считается наличие взаимосвязи между проведением лучевой терапии и развитием лимфобластного лейкоза. По данным медицинской статистики заболевание развивается у 10% пациентов, перенесших лучевую терапию. Существует предположение, что развитие лимфобластного лейкоза может быть спровоцировано рентгенологическими исследованиями, однако эта теория остается не подтвержденной статистическим данными.
- Инфицирование онкогенными штаммами вирусов. Есть основания считать, что к развитию острого лимфобластного лейкоза приводит инфицирование имеющего предрасположенность к лейкозу пациента вирусами, в частности вирусом Эпштейна – Барр. В то же время известно, риск развития лимфобластного лейкоза у детей повышается при «нетренированности» их иммунной системы, то есть отсутствии или недостатке опыта контакта иммунной системы с патогенными микроорганизмами.
- Интоксикация онкогенными ядами, в том числе солями тяжелых металлов.
- Курение, включая пассивное.
- Терапия цитостатиками.
- Генетические аномалии – наследственно обусловленные иммунные нарушения, целиакия, нейрофиброматоз, синдром Вискотта – Олдрича, синдром Клайнфельтера, синдром Швахмана, синдром Дауна, анемия Фанкони.
Клиническое течение острого лимфобластного лейкоза у детей и взрослых стремительное. Нередко к моменту диагностирования заболевания масса всех лимфобластов в организме пациента достигает 3–5% от общей массы тела.
Формы заболевания
Лимфоциты – это разновидность агранулоцитных лейкоцитов, основными функциями которых являются:
- выработка антител (гуморальный иммунитет);
- непосредственное уничтожение чужеродных клеток (клеточный иммунитет);
- регуляция деятельности других типов клеток.
У взрослого человека лимфоциты составляют 25–40% от общего количества лейкоцитов. У детей их доля может достигать 50%.
Обеспечение регуляции гуморального иммунитета обеспечивают Т-лимфоциты. За стимуляцию выработки антител отвечают Т-хелперы, а за торможение – Т-супрессоры.
B-лимфоциты распознают антигены (чужеродные структуры) и вырабатывают против них специфические антитела.
NK-лимфоциты контролируют качество других клеток организма человека и активно уничтожают те из них, которые отличаются от нормальных (злокачественные клетки).
 Источник: medaboutme.ru
Источник: medaboutme.ruПроцесс образования и дифференцирования лимфоцитов начинается с образования лимфобластов – лимфоидных клеток-предшественников. Из-за опухолевого процесса созревание лимфоцитов нарушается. В зависимости от типа поражения лимфоцитов лимфобластный лейкоз подразделяется на Т-линейный и В-линейный.
По классификации ВОЗ выделяют несколько типов острого лимфобластного лейкоза:
- пре-пре-В-клеточный;
- пре-В-клеточный;
- В-клеточный;
- Т-клеточный.
В общей структуре заболеваемости лимфобластными лейкозами на долю B-клеточных форм приходится 80-85%, а на Т-клеточных – 15-20%.
Стадии заболевания
В течении острого лимфобластного лейкоза выделяют следующие стадии:
- Начальная. Продолжается 1–3 месяца. В клинической картине преобладают неспецифические признаки (бледность кожи, субфебрильная температура, ухудшение аппетита, быстрая утомляемость, вялость). Некоторые пациенты жалуются на боли в мышцах, суставах и костях, животе, стойкие головные боли.
- Разгар. Ярко выраженные признаки заболевания, проявляющиеся анемическим, интоксикационным, гиперпластическим, геморрагическим и инфекционным синдромом.
- Ремиссия. Характеризуется нормализацией клинико-гематологических показателей.
- Терминальная стадия. Характерно быстрое прогрессирование симптомов лимфобластного лейкоза. Заканчивается летальным исходом.
Симптомы лимфобластного лейкоза
Клиническое течение острого лимфобластного лейкоза у детей и взрослых стремительное. Нередко к моменту диагностирования заболевания масса всех лимфобластов в организме пациента достигает 3–5% от общей массы тела. Это связано с бурной пролиферацией клеток-клонов.
У взрослых прогноз при лимфобластном лейкозе серьезен, пятилетняя выживаемость не превышает 34–40%.
В клинической картине лимфобластного лейкоза выделяют несколько синдромов.
- Интоксикационный. Его признаки: повышенная утомляемость, выраженная общая слабость, потеря веса, повышение температуры тела, гипергидроз, общая слабость. Лихорадка может быть связана как непосредственно со злокачественным процессом, так и с инфекционными осложнениями.
- Гиперпластический. Лимфобласты с током крови разносятся по организму, накапливаясь в тканях, этот процесс называется лейкемической инфильтрацией. Он проявляется увеличением печени, селезенки, лимфатических узлов, болями в суставах и костях. Лейкемическая инфильтрация оболочек и вещества головного мозга приводит к развитию нейролейкоза. Клинически он проявляется головной болью, тошнотой, иногда рвотой. При осмотре глазного дна отмечают отек дисков зрительных нервов. В некоторых случаях нейролейкоз протекает со стертой клинической картиной или вообще бессимптомно и диагностируется только в ходе лабораторного исследования спинномозговой жидкости. Примерно у 30% мальчиков симптомом лимфобластного лейкоза является образование инфильтратов в яичках. На слизистых оболочках и кожных покровах у больных нередко возникают лейкемиды (инфильтраты багрово-синюшного цвета). В редких случаях гиперпластический синдром проявляется нарушением выделительной функции почек, поражением кишечника и выпотным перикардитом.
- Анемический. Угнетение костномозгового кроветворения сопровождается развитием анемии. У пациентов отмечаются бледность кожных покровов и слизистых оболочек, тахикардия, слабость, головокружение.
- Геморрагический. К развитию этого синдрома приводят тромбозы капиллярных сосудов и тромбоцитопения. На коже появляются множественные петехии и экхимозы. Даже незначительный ушиб сопровождается возникновением обширной подкожной гематомы. Наблюдаются частые носовые, десневые, маточные и желудочно-кишечные кровотечения, кровоизлияния в сетчатку.
- Инфекционный. При лимфобластном лейкозе не происходит полноценной дифференцировки лимфоцитов, в связи с чем они не способны выполнять свои функции, что приводит к значительному снижению иммунитета. Из-за этого пациенты становятся подверженными вирусным, бактериальным и грибковым инфекциям, которые к тому же принимают тяжелое течение и могут приводить к сепсису, инфекционно-токсическому шоку.
Генетические аномалии, способствующие развитию лимфобластного лейкоза, возникают на этапе внутриутробного формирования плода.
Читайте также:Врожденные патологии и гениальность: 5 известных савантов
Диагностика
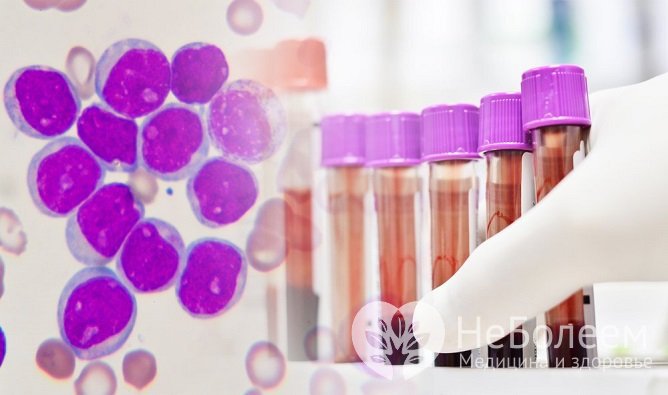
Диагностика острого лимфобластного лейкоза осуществляется на основании симптомов заболевания, результатов миелограммы и анализа периферической крови. В общем анализе крови при лимфобластном лейкозе выявляют:
- снижение концентрации гемоглобина (анемия);
- снижение количества тромбоцитов (тромбоцитопения);
- повышенное содержание лейкоцитов (лейкоцитоз), реже наблюдается снижение количества лейкоцитов (лейкопения);
- повышение СОЭ;
- содержание лимфобластов составляет 15–20% от общего числа лейкоцитов;
- снижение количества нейтрофилов (нейтропения).
В миелограмме определяется выраженное угнетение нейтрофильного, эритроидного и тромбоцитарного ростков, преобладание бластных клеток.
 Источник: headexpert.ru
Источник: headexpert.ruВ комплексную программу обследования пациентов с лимфобластным лейкозом входят:
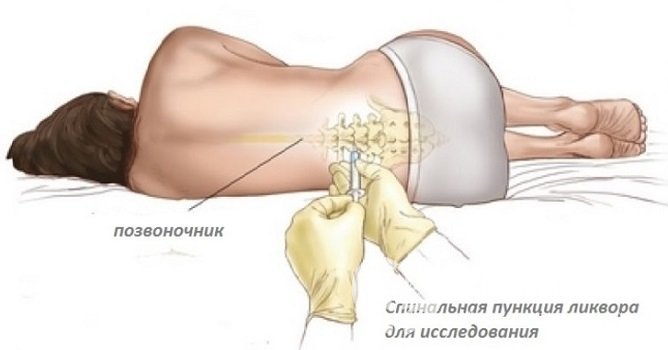
- люмбальная пункция с последующим лабораторным исследованием спинномозговой жидкости – для исключения или выявления нейролейкоза;
- рентгенография грудной клетки – с целью обнаружения увеличенных лимфоузлов в средостение;
- УЗИ органов брюшной полости – оценка состояния внутрибрюшных лимфатических узлов и паренхиматозных органов;
- биохимическое исследование крови – для выявления возможных нарушений почек и печени.
Острый лимфобластный лейкоз требует проведения дифференциальной диагностики со следующими патологическими состояниями:
- инфекционным мононуклеозом;
- другими видами лейкоза;
- отравлениями;
- лейкозоподобным синдромом, возникающем на фоне тяжелого течения некоторых инфекционных заболеваний (коклюша, туберкулеза, цитомегаловирусной инфекции, сепсиса).
Лечение лимфобластного лейкоза
Основным методом лечения лимфобластного лейкоза является полихимиотерапия – вид химиотерапии, в которой применяется не один, а несколько цитостатических препаратов.
Взрослые люди заболевают лимфобластным лейкозом в 10 раз реже, чем дети. Показатель заболеваемости возрастает среди пациентов старше 60 лет.
В терапии заболевания выделяют два этапа:
- Интенсивная, или индукционная терапия. Проводится в условиях отделения онкогематолгии на протяжении нескольких месяцев. Противоопухолевые препараты вводят внутривенно. Целью этого этапа является нормализация процессов кроветворения (отсутствие бластов в периферической крови и не более 5% их в костном мозге) и улучшение общего состояния больных.
- Поддерживающая терапия. Проводятся на протяжении нескольких лет в амбулаторных условиях. Противоопухолевые препараты назначают в пероральных формах. Регулярно проводят исследование костного мозга и состава периферической крови пациентов, при необходимости корректируя лечение, например, включая в курс радио- или иммунотерапию.
При низкой эффективности проводимого лечения и повторных обострениях решают вопрос о целесообразности трансплантации костного мозга.
Возможные последствия и осложнения
На фоне острого лимфобластного лейкоза у пациентов происходит значительно снижение гуморального и клеточного иммунитета. В результате у них часто развиваются инфекционно-воспалительные заболевания (тонзиллит, синусит, пиелонефрит, пневмония), которые принимают тяжелое затяжное течение и могут стать причиной сепсиса.
Одной из основных особенностей лимфобластного лейкоза является частая лейкемическая инфильтрация нервных стволов, вещества и оболочек головного мозга, приводящая к развитию нейролейкоза. Без необходимой профилактики это осложнение возникает у каждого второго пациента.
Прогноз
При остром лимфобластном лейкозе у детей прогноз хороший. Современная полихимиотерапия позволяет добиться стойкой ремиссии у 95% пациентов этой возрастной группы. У 70-80% из них длительность ремиссии составляет более 5 лет, таких детей снимают с учета как полностью излечившихся.
При низкой эффективности проводимого лечения и повторных обострениях решают вопрос о целесообразности трансплантации костного мозга.
У взрослых прогноз при лимфобластном лейкозе серьезен, пятилетняя выживаемость не превышает 34–40%.
Профилактика
Специфическая профилактика лимфобластного лейкоза не разработана. Определенную роль в предотвращении заболевания играет здоровый образ жизни (занятия спортом, отказ от вредных привычек, правильное питание, соблюдение режима дня).
Источники
- Зуховицкая Е.В., Фиясь А.Т. Острые лимфобластные лейкозы. 2015. Журнал Гродненского государственного медицинского университета;
- Волкова М. А. Ph-позитивный острый лимфобластный лейкоз. 2009. Клиническая онкогематология. Фундаментальные исследования и клиническая практика;
- Смирнова Ольга Валентиновна, Савченко А. А., Манчук В. Т. Иммунопатогенетические особенности острого нелимфобластного и острого лимфобластного лейкозов в зависимости от стадии заболевания. 2007. Медицинская иммунология;
- Зуховицкая Е.В., Фиясь А.Т. Терапия при остром лимфобластном лейкозе. 2015. Журнал Гродненского государственного медицинского университета;
- Кулешова Е.В., Кизунова Ю.В. Первичная диагностика острого лимфобластного лейкоза. 2017. Смоленский медицинский альманах;
- Зотова Е. В., Лукьянова А. С., Вальчук М. А., Рымар М. М., Кароль Ю. С., и др. Иммунопатогенетические особенности острого нелимфобластного и острого лимфобластного лейкозов в зависимости от стадии заболевания. 2013. Вестник гематологии.
Видео с YouTube по теме статьи:
Об авторе

Диплом по специальности «Педиатрия», Санкт-Петербургский государственный педиатрический медицинский университет
Интернатура по специальности «Эндокринология», Кировская государственная медицинская академия
Информация является обобщенной и предоставляется в ознакомительных целях. При первых признаках болезни обратитесь к врачу. Самолечение опасно для здоровья!
В четырех дольках темного шоколада содержится порядка двухсот калорий. Так что если не хотите поправиться, лучше не есть больше двух долек в сутки.